سلاح ما برای مبارزه با باکتری ها، آنتی بیوتیک ها هستند. تصور کنید که باکتری راه گریز از گزند این سلاح ها را پیدا کند؛ آن وقت است که نمیتوانیم در برابر هیچ عفونتی از خود دفاع کنیم!
به بیانی ساده تر مقاومت میکروبی به آنتی بیوتیک یعنی استفاده ی میکروارگانیسم از مکانیسم های مقاومت علیه انتی بیوتیک ها و عدم تاثیرگذاری داروهایی که پیش از این موجب از بین بردن آن میکروارگانیسم به خصوص میشدند.
باکتری ها و سایر میکروارگانیسم ها از این مکانیسم ها برای فرار از اثر کشندگی آنتی بیوتیک ها استفاده می کنند. امروزه تحقیقات پیرامون جنبههای مولکولی این مکانیسمها، درک ما را از عملکرد و مقاومت آنتیبیوتیکی عمیقتر کرده است و در چندین مورد، به توسعه استراتژیهایی برای غلبه بر آن کمک کرده است.
البته مقاومت میکروبی به آنتی بیوتیک ها مسئله جدیدی نیست. بهتر است بگوییم درست پس از اولین استفاده از آنتی بیوتیک، مقاومت نسبت به آن نیز آغاز شده است و از آن زمان تا کنون به یکی از دغدغه های اجتماعی تبدیل شده است.
باید توجه داشت که اگرچه تمرکز ما بر مقاومت باکتری ها در برابر آنتی بیوتیک ها است، اما مقاومت به داروهای ضد قارچ ، ضد انگلی و ضد ویروسی نیز در حال افزایش است.
متاسفانه هر ساله تعدادی باکتری جدید مقاوم نوظهور کشف میشوند و همین هم تاکیدی است بر این مسئله که: باید مدیریت مصرف آنتی بیوتیک و تحقیق در مورد روش های مختلف ایجاد مقاومت بیش از پیش جدی گرفته شود.
مکانیسم مقاومت میکروبی به آنتی بیوتیک ها
مقاومت میکروبی به آنتی بیوتیک ها با:
- تغییر در نفوذپذیری نسبت به آنتی بیوتیک
- تغییر مولکول های هدف
- تجزیه آنزیمی آنتی بیوتیک ها
و
- خروج مواد ضد آنتی بیوتیکی از سیتوزول
صورت میگیرد.
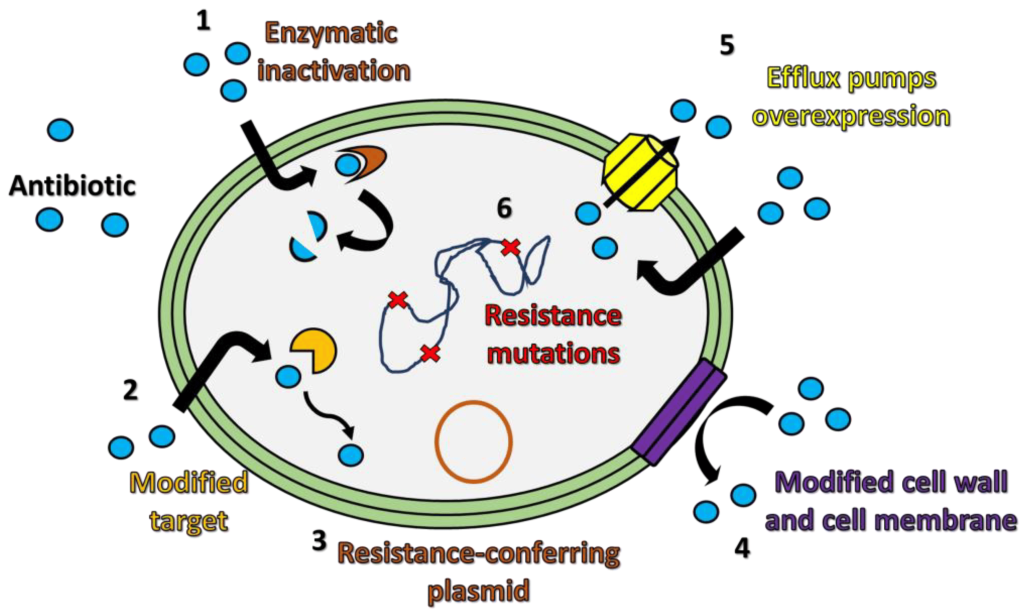
تجزیه آنزیمی آنتی بیوتیک ها
میدانید که DNA حلقوی باکتری پلاسمید نام دارد. پلاسمیدهایی که دارای ژن مقاومت هستند میتوانند آن را به سایر باکتری ها و البته نسل های حاصل از تقسیمشان انتقال بدهند. تصور کنید که یک باکتری ژن کد کننده ی آنزیم تخریب کننده ی آنتی بیوتیک را داشته باشد! آن وقت به سادگی آنزیم را تولید و آنتی بیوتیک را تجزیه میکند و به این ترتیب از گزند آن در امان می ماند.
برای مثال پلاسمیدهایی که مسئول مقاومت نسبت به پنیسیلین و سفالوسپورینها هستند دارای کد ژنتیکی مربوط به سنتز آنزیم بتالاکتاماز یا پنیسیلیناز هستند. به این ترتیب با تولید این آنزیم ها نسبت به بتالاکتام ها و پنی سیلین مقاوم میشوند.
تغییر در نفوذپذیری نسبت به آنتی بیوتیک
در نوع دیگری از مقاومت ژن تغییر نفوذپذیری بر روی DNA حلقوی باکتری _یعنی پلاسمید_ قرار میگیرد و با کد کردن آن، باکتری اجازه نمیدهد که آنتی بیوتیک به آن وارد شود. در این حالت میکروارگانیسم در صورت مواجهه با آنتی بیوتیک نفوذپذیری خود را نسبت به دارو عوض میکند. یک مثال در رابطه با این نوع مقاومت مربوط به تتراسایکلین است؛ این آنتی بیوتیک در باکتریهای حساس تغلیظ میشود ولی توانایی ورود به باکتری مقاوم را ندارد.
تغییر مولکول های هدف
برای هر آنتی بیوتیک یک تارگت یا هدف در باکتری وجود دارد. اگر میکروارگانیسم این تارگت را که برای اتصال و تاثیرگذاری آنتی بیوتیک لازم است تغییردهد، دارو توانایی اتصال و تاثیر بر میکروارگانیسم را از دست خواهد داد.
مقاومت نسبت به آمینوگلیکوزیدها در میکروارگانیسم ها با تغییر دادن پروتئینهایی که در قطعهی 30S ریبوزوم بهعنوان گیرنده دارو عمل میکنند، رخ میدهد.
خروج مواد ضد آنتی بیوتیکی از سیتوزول
دیده شده که برخی باکتری ها توانایی ترشح موادی را از سیتوزول خود دارند که میتوتند آنتی بیوتیک را خنثی کند و اثر آن را از بین ببرد. مثل برخی از باکتری های استافیلوکوکوس اورئوس که می توانند به این شیوه اثرات دارویی تری متوپریم را خنثی کنند.
هر روزه بر شمار این مکانیسم ها افزوده میشود و باکتریها بیش از پیش نسبت به رنج وسیعی از داروهای ضد میکروبی مقاوم میشوند. متاسفانه اگر جایگزینی برای آنتی بیوتیک ها پیدا نشود و مصرف این دسته دارویی کنترل نشود با فاجعه ای بهداشتی در سراسر دنیا مواجه خواهیم شد.